Приветствую Вас Гость
Главная | Регистрация | ВходАкушер-гинеколог Смирнова Татьяна Львовна
| Главная » Статьи » Мои статьи |
НАБЛЮДЕНИЕ И УХОД ЗА БОЛЬНЫМИ С ЗАБОЛЕВАНИЯМИ ОРГАНОВ ДЫХАНИЯ
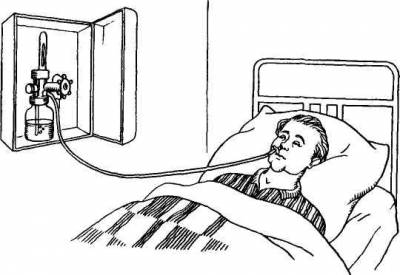
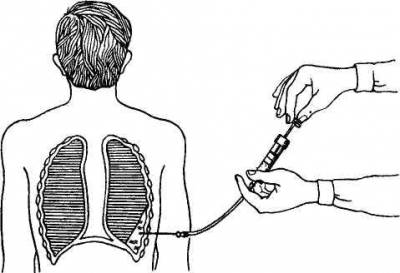
| Повсеместно, особенно в индустриально развитых странах, наблюдается значительный рост заболеваний дыхательной системы (3—4-е место среди всех причин смертности населения). Рак легких у мужчин, например, встречается чаще других злокачественных новообразований. Такой подъем заболеваемости связан в первую очередь с постоянно увеличивающейся загрязненностью окружающего воздуха, курением, растущей аллергизацией населения (прежде всего за счет продукции бытовой химии). Все это в настоящее время обусловливает актуальность своевременной диагностики, эффективного лечения и профилактики болезней органов дыхания. Решением этой задачи занимается пульмонология (от лат. pulmonis — легкое, греч. logos — учение), являющаяся одним из разделов внутренней медицины. В своей повседневной практике врачу приходится сталкиваться с различными заболеваниями дыхательной системы. В амбулаторно-поликлинических условиях, особенно в весенне-осенний период, часто встречаются такие заболевания, как острый ларингит, острый трахеит, острый и хронический бронхит. В отделениях стационара терапевтического профиля нередко находятся на лечении больные с острой и хронической пневмонией, бронхиальной астмой, сухим и экссудативным плевритом, эмфиземой легких и легочно-сердечной недостаточностью. В хирургические отделения поступают для обследования и лечения больные с бронхоэктатической болезнью, абсцессами и опухолями легких. Современный арсенал диагностических и лечебных средств, применяемых при обследовании и лечении больных с заболеваниями органов дыхания, является весьма обширным. Сюда относятся различные лабораторные методы исследования (биохимические, иммунологические, бактериологические и др.), функциональные способы диагностики — спирография и спирометрия (определение и графическая регистрация тех или иных параметров, характеризующих функцию внешнего дыхания), пневмотахография и пневмотахометрия (исследование максимальной объемной скорости форсированного вдоха и выдоха), исследование содержания (парциального давления) кислорода и углекислого газа в крови и др. Весьма информативными являются различные рентгенологические методы исследования дыхательной системы: рентгеноскопия и рентгенография органов грудной клетки, флюорография (рентгенологическое исследование с помощью специального аппарата, позволяющего делать снимки размером 70x70 мм, применяющееся при массовых профилактических обследованиях населения), томография (метод послойного рентгенологического исследования легких, точнее оценивающий характер опухолевидных образований), бронхография, дающая возможность с помощью введения в бронхи через катетер контрастных веществ получить четкое изображение бронхиального дерева. Важное место в диагностике заболеваний органов дыхания занимают эндоскопические методы исследования, представляющие собой визуальный осмотр слизистой оболочки трахеи и бронхов с помощью введения в них специального оптического инструмента — бронхоскопа. Бронхоскопия позволяет установить характер поражения слизистой оболочки бронхов (например, при бронхитах и бронхоэктатической болезни), выявить опухоль бронха и взять с помощью щипцов кусочек ее ткани (провести биопсию) с последующим морфологическим исследованием, получить промывные воды бронхов для бактериологического или цитологического исследования. Во многих случаях бронхоскопию проводят и с лечебной целью. Например, при бронхоэктатической болезни, тяжелом течении бронхиальной астмы можно осуществить санацию бронхиального дерева с последующим отсасыванием вязкой или гнойной мокроты и введением лекарственных средств. Уход за больными с заболеваниями органов дыхания обычно включает в себя и ряд общих мероприятий, проводимых при многих заболеваниях других органов и систем организма. Так, при крупозной пневмонии необходимо строго придерживаться всех правил и требований ухода за лихорадящими больными (регулярное измерение температуры тела и ведение температурного листа, наблюдение за состоянием сердечно-сосудистой и центральной нервной систем, уход за полостью рта, подача судна и мочеприемника, своевременная смена нательного и постельного белья и т.д.). При длительном пребывании больного в постели уделяют особое внимание тщательному уходу за кожными покровами и профилактике пролежней. Вместе с тем уход за больными с заболеваниями органов дыхания предполагает и выполнение целого ряда дополнительных мероприятий, связанных с наличием кашля, кровохарканья, одышки и других симптомов. 1. Особенности наблюдения и ухода за больными при кашле, кровохарканье и легочном кровотеченииКашель представляет собой сложнорефлекторный акт, в котором участвует ряд механизмов (повышение внутригрудного I давления за счет напряжения дыхательной мускулатуры, изменение просвета голосовой щели и т.д.) и который при заболеваниях органов дыхания обусловлен обычно раздражени-1 ем рецепторов дыхательных путей и плевры. Кашель встречается при различных заболеваниях дыхательной системы — ларингитах, трахеитах, острых и хронических бронхитах, пневмониях и др. Он может быть связан также с застоем крови в малом круге кровообращения (при пороках сердца), а иногда имеет центральное происхождение. Кашель бывает сухим или влажным и часто выполняет защитную роль, способствуя удалению содержимого из бронхов (например, мокроты). Однако сухой, особенно мучительный кашель, утомляет больных и требует применения отхаркивающих (препараты термопсиса, ипекакуаны) или противокашлевых средств (либексин, глауцин и др.). В таких случаях больным целесообразно рекомендовать теплое щелочное питье (горячее молоко с боржомом или с добавлением '/, чайной ложки соды), банки, горчичники. Нередко кашель сопровождается выделением мокроты: слизистой, бесцветной, вязкой (например, при бронхиальной астме), слизисто-гнойной (при бронхопневмонии), гнойной (при прорыве абсцесса легкого в просвет бронха). При наличии мокроты необходимо определять ее суточное количество, которое может колебаться от 10—15 мл (при хроническом бронхите) до 1 л и более (при бронхоэктатической болезни). Больной должен сплевывать мокроту в индивидуальную плевательницу, на дно которой предварительно наливают небольшое количество 0,5 % раствора хлорамина. Плевательницы ежедневно опорожняют, тщательно промывают и дезинфицируют. Суточное количество мокроты каждый день отмечают в температурном листе. Очень важно добиться свободного отхождения мокроты, поскольку ее задержка (например, при бронхоэктатической болезни, абсцессе легкого) усиливает интоксикацию организма. Поэтому больному помогают найти положение (так называемое дренажное — на том или ином боку, на спине), при котором мокрота отходит наиболее полно, т.е. осуществляется эффективный дренаж бронхиального дерева. Указанное положение больной должен принимать несколько раз в день в течение 20—30 мин. При наличии у больного мокроты возникает необходимость в ее повторных исследованиях — микроскопических, бактериологических и т.д. Наиболее достоверные результаты получаются в тех случаях, когда мокроту получают при бронхоскопии. При этом в нее не попадают слюна, микроорганизмы полости рта. Однако часто больной сам сдаст мокроту, сплевывая ее в чистую стеклянную баночку. Поэтому перед сбором мокроты таким образом больной должен обязательно почистить зубы и прополоскать рот. Мокроту в количестве 3—5 мл собирают утром, когда она наиболее богата микрофлорой. Кроме общего исследования мокроты, существуют и некоторые специальные анализы, предусматривающие определенные особенности ее получения и доставки в лабораторию. Так, при взятии мокроты для исследования на микобактерии туберкулеза необходимо иметь в виду, что они обнаруживаются только в том случае, если их содержится в 1 мл мокроты не менее 100 000. Поэтому при взятии мокроты на этот анализ ее накапливают в течение 1—3 сут, сохраняя в прохладном месте. Для выявления возбудителей воспалительных заболевании дыхательной системы и их чувствительности к тем или иным антибактериальным средствам мокроту берут в специальную чашку Петри, заполненную соответствующей питательной средой — кровяным агаром, сахарным бульоном и др. При взятии мокроты на атипичные (опухолевые) клетки следует помнить, что эти клетки быстро разрушаются, в связи с чем собранную мокроту нужно сразу направить в лабораторию. Для большей вероятности попадания опухолевых клеток в мокроту иногда применяют предварительные ингаляции с протеолитическим ферментом трипсином, способствующие выхождению мокроты из наиболее глубоких отделов бронхиального дерева. Кровохарканье – выделение мокроты с примесью крови, перемешанной равномерно (например, «ржавая» мокрота при крупозной пневмонии, мокрота в виде «малинового желе» при раке легкого) или в виде прожилок. Выделение через дыхательные пути значительного количества крови (с кашлевыми толчками, реже — непрерывной струей) носит название легочного кровотечения. Кровохарканье и легочное кровотечение встречаются чаще всего при злокачественных опухолях, гангрене и инфаркте легкого, туберкулезе, бронхоэктатической болезни, травмах и ранениях легкого, а также при митральных пороках сердца. Легочное кровотечение иногда приходится дифференцировать с желудочно-кишечным кровотечением, проявляющимся рвотой с примесью крови. В таких случаях необходимо помнить, что легочное кровотечение характеризуется выделением пенистой, алой крови, имеющей щелочную реакцию и не свертывающейся, тогда как при желудочно-кишечном кровотечении (правда, не всегда) чаще выделяются сгустки темной крови по типу «кофейной гущи», смешанные с кусочками пищи, кислой реакции. Кровохарканье и особенно легочное кровотечение являются весьма серьезными симптомами, требующими срочного установления их причины — проведения рентгенологического исследования органов грудной клетки с томографией, бронхоскопии, бронхографии, иногда — ангиографии. Кровохарканье и легочное кровотечение (в отличие, например, от желудочно-кишечного кровотечения), как правило, не сопровождаются явлениями шока или коллапса. Угроза для жизни в таких случаях обычно бывает связана с нарушением вентиляционной функции легких в результате попадания крови в дыхательные пути. Больным назначают полный покой. Им следует придать полусидячее положение с наклоном в сторону пораженного легкого во избежание попадания крови в здоровое легкое. На эту же половину грудной клетки кладут пузырь со льдом. При интенсивном кашле, способствующем усилению кровотечения, применяют противокашлевые средства. Для остановки кровотечения внутримышечно вводят викасол, внутривенно — хлористый кальций, эпсилон-аминокапроновую кислоту. Иногда при срочной бронхоскопии удается тампонировать кровоточащий сосуд специальной кровоостанавливающей (гемостатической) губкой. В ряде случаев встает вопрос о срочном хирургическом вмешательстве. 2. Наблюдение и уход за больными с дыхательной недостаточностьюОдним из наиболее частых симптомов заболеваний дыхательной системы является одышка, характеризующаяся изменением частоты, глубины и ритма дыхания. Одышка может сопровождаться как резким учащением дыхания (тахипноэ), так и его урежением (брадипноэ) вплоть до полной остановки дыхания (апноэ). В зависимости от того, какая фаза дыхания оказывается затрудненной, различают инспираторную одышку (проявляется затруднением вдоха и встречается, например, при сужении трахеи и крупных бронхов), экспираторную одышку (характеризуется затруднением выдоха, в частности при спазме мелких бронхов и скоплении в их просвете вязкого секрета) и смешанную.Одышка встречается при многих острых и хронических заболеваниях дыхательной системы. Причина ее возникновения в большинстве случаев связана с изменением газового состава крови — повышением содержания углекислого газа и снижением содержания кислорода, сопровождающимся сдвигом рН крови в кислую сторону, последующим раздражением центральных и периферических хеморецепторов, возбуждением дыхательного центра и изменениями частоты и глубины дыхания. Одышка является ведущим проявлением дыхательной недостаточности — состояния, при котором система внешнего дыхания человека не может обеспечить нормальный газовый состав крови или когда этот состав поддерживается лишь благодаря чрезмерному напряжению всей системы внешнего дыхания. Дыхательная недостаточность может возникать остро (например, при закрытии дыхательных путей инородным телом) или протекать хронически, постепенно нарастая в течение длительного времени (например, при эмфиземе легких). Внезапно возникающий приступ сильной одышки носит название удушья (астмы). Удушье, которое является следствием острого нарушения бронхиальной проходимости — спазма бронхов, отека их слизистой оболочки, накопления в просвете вязкой мокроты, называется приступом бронхиальной астмы. В тех случаях, когда удушье обусловлено застоем крови в малом круге кровообращения вследствие слабости левого желудочка, принято говорить о сердечной астме, иногда переходящей в отек легких. Уход за больными, страдающими одышкой, предусматривает постоянный контроль за частотой, ритмом и глубиной дыхания. Определение частоты дыхания (по движению грудной клетки или брюшной стенки) проводят незаметно для больного (в этот момент положением руки можно имитировать определение частоты пульса). У здорового человека частота дыхания колеблется от 16 до 20 в 1 мин, уменьшаясь во время сна и увеличиваясь при физической нагрузке. При различных заболеваниях бронхов и легких частота дыхания может достигать 30—40 и более в 1 мин Полученные результаты подсчета частоты дыхания ежедневно вносят в температурный лист. Соответствующие точки соединяют синим карандашом, образуя графическую кривую частоты дыхания При появлении одышки больному придают возвышенное (полусидячее) положение, освобождая его от стесняющей одежды, обеспечивают приток свежего воздуха за счет регулярного проветривания помещения. При выраженной степени дыхательной недостаточности проводят оксигенотерапию (применение кислорода в лечебных целях). При заболеваниях органов дыхания кислородную терапию применяют в случаях острой и хронической дыхательной недостаточности, сопровождающейся цианозом (синюшность кожных покровов), учащением сердечных сокращений (тахикардия), снижением парциального давления кислорода в тканях до показателей менее 70 мм рт ст. Вдыхание чистого кислорода может оказать токсическое действие, проявляющееся возникновением сухости во рту, чувства жжения за грудиной, болей в грудной клетке, судорог и т.д., поэтому для лечения используют обычно газовую смесь, содержащую до 80 % кислорода (чаще всего 40—60 %). Современные аппараты для оксигенотерапии имеют специальные устройства, позволяющие подавать больному не чистый кислород, а обогащенную кислородом смесь. Лишь при отравлении окисью углерода (угарным газом) допускается применение карбогена, содержащего 95 % кислорода и 5 % углекислого газа. В некоторых случаях при лечении дыхательной недостаточности используют ингаляции гелиокислородной смеси, состоящей из 60—70 % гелия и 30—40 % кислорода. При отеке легких, который сопровождается выделением пенистой жидкости из дыхательных путей, применяют смесь, содержащую 50 % кислорода и 50 % этилового спирта, в которой спирт играет роль пеногасителя. Оксигенотерапия может осуществляться как при естественном дыхании, так и при использовании аппаратов искусственной вентиляции легких. В домашних условиях с целью оксигенотерапии применяют кислородные подушки. При этом больной вдыхает кислород через трубку или мундштук подушки, плотно обхватывая его губами. Для уменьшения потери кислорода в момент выдоха его подача временно прекращается с помощью пережатия трубки пальцами или поворотом специального крана. В больничных учреждениях оксигенотерапию проводят с использованием баллонов со сжатым кислородом или системы централизованной подачи кислорода в палаты (рис. 1). Наиболее распространенным способом кислородотерапии является его ингаляция через носовые катетеры, которые вводят в носовые ходы на глубину, примерно равную расстоянию от крыльев носа до мочки уха. Реже используют носовые и ротовые маски, интубационные и трахеостомические трубки, кислородные тенты-палатки. Ингаляции кислородной смеси проводят непрерывно или сеансами по 30—60 мин несколько раз в день. При этом необходимо, чтобы подаваемый кислород обязательно был увлажнен. Для увлажнения кислород пропускается через сосуд с водой или применяют специальные ингаляторы, образующие в газовой смеси взвесь мелких капель воды. В настоящее время при многих заболеваниях внутренних органов, сопровождающихся гипоксией, т.е. снижением содержания кислорода в тканях, применяется гипербарическая оксигепация, представляющая собой лечение кислородом под повышенным давлением в специальных барокамерах. Использование этого метода дает значительное увеличение диффузии кислорода в различные среды организма. 3. Плевральная пункцияПри некоторых заболеваниях органов дыхания (например, крупозной пневмонии, плевритах) в патологический процесс вовлекаются листки плевры. Поражение и трение их друг о друга обусловливают появление болей колющего характера, усиливающихся при глубоком дыхании и кашле и уменьшающихся при положении пациента на больном боку Ослаблению плевральных болей способствует применение банок, горчичников, согревающих компрессов.При различных заболеваниях, ранениях, травмах между плевральными листками может скапливаться достаточно большое количество воспалительного экссудата (экссудативный плеврит), застойной жидкости (гидроторакс), крови (гемоторакс), гноя (эмпиема плевры), воздуха (пневмоторакс). Скопление жидкости в плевральной полости приводит к поджатию соответствующего легкого, что обычно затрудняет нормальное дыхание, развивается одышка. Прокол плевральной полости для удаления из нее жидкости с диагностической или лечебной целью называется плевральной пункцией. С ее помощью можно ввести в плевральную полость различные лекарственные вещества, а также наложить дренаж для постоянного отсасывания жидкости. Плевральную пункцию проводят обычно под местной анестезией 0,5 % раствором новокаина в положении больного сидя (рис. 21). После обработки кожных покровов спиртом и йодом и уточнения уровня жидкости пункцию делают, как правило, в седьмом или восьмом межреберьях по лопаточной или задней подмышечной линиям. Плевральную пункцию необходимо проводить по верхнему краю ребра, чтобы не повредить межреберные сосуды и нервы, проходящие вдоль нижнего края. Пункцию выполняют с помощью длинной толстой иглы, которую затем соединяют со шприцем резиновой трубочкой. После отсасывания, перед тем как отсоединить шприц, на резиновую трубочку накладывают зажим. Удаление жидкости производят медленно (в противном случае из-за быстрого смещения органов средостения может развиться коллапс). После окончания пункции иглу извлекают, место прокола смазывают раствором йода и закрывают стерильным марлевым тампоном. Таким образом, правильный уход за больными с заболеваниями органов дыхания предполагает как хорошее знание общих вопросов ухода, так и овладение некоторыми специальными навыками. Тестовые задачи1. Какие из перечисленных методов исследования дыхательной системы относятся к рентгенологическим?а) бронхография; б) бронхоскопия; в) флюорография; г) томография; д) спирография. 2. Какие признаки характерны для болей в грудной клетке, связанных с поражением плевры? а) усиление болей при глубоком дыхании и кашле; б) колющий характер болей; в) сжимающий характер болей; г) усиление болей при положении на больном боку; д) уменьшение болей при положении на больном боку; е) усиление болей при надавливании на грудную клетку. 3. Какие процедуры целесообразно назначить больному для уменьшения упорного сухого кашля? а) дренаж бронхов с изменением положения тела; б) теплое щелочное питье; в) банки, горчичники; г) отхаркивающие и противокашлевые средства; д) ингаляции кислорода. 4. Для какого исследования необходимо накапливать мокроту в течение 1—3 сут? а) исследование на наличие атипичных клеток; б) исследование на наличие микобактерий туберкулеза; в) посев мокроты с целью выявления микрофлоры и ее чувствительности к антибиотикам. 5. Какие заболевания легких могут сопровождаться кровохарканьем? а) острый бронхит; б) крупозная пневмония; в) бронхиальная астма; г) бронхоэктатическая болезнь; д) рак легкого. 6. Какие признаки кровотечения указывают на его легочное происхождение? а) кровь алая, пенистая; б) кровь темная, сгустками типа «кофейной гущи»; в) выделяющаяся кровь имеет щелочную реакцию; г) выделяющаяся кровь имеет кислую реакцию; д) выделение крови с кашлевыми толчками. 7. Какие меры следует принять при возникновении у больного легочного кровотечения? а) назначить полный покой; б) положить пузырь со льдом на область грудной клетки; в) ввести викасол и хлористый кальций; г) поставить банки или горчичники; д) применить ингаляции кислорода. 8. Какие заболевания характеризуются острой дыхательной недостаточностью? а) острый бронхит; б) эмфизема легких; в) закупорка трахеи и крупных бронхов инородным телом; г) тромбоэмболия легочной артерии; д) отравление наркотическими веществами. 9. Какие признаки характерны для экспираторной одышки? а) затруднение выдоха; б) затруднение вдоха; в) затруднение вдоха и выдоха. 10. Какова наиболее оптимальная концентрация кислорода во вдыхаемой смеси? а) 15-20 %; б) 40-60 %; в) 75-80 %; г) 95 %. 11. С какой целью при оксигенотерапии проводят увлажнение кислорода? а) предотвращение его излишней потери; б) соблюдение правил техники безопасности; в) предупреждение токсического действия кислорода на организм. 12 Каково назначение плевральной пункции? а) удаление жидкости из плевральной полости с диагностической целью; б) удаление жидкости из плевральной полости с лечебной целью; в) введение в плевральную полость лекарственных средств; г) разъединение плевральных сращений; д) отсасывание мокроты из бронхов и их промывание. | |
| Просмотров: 12534 | Рейтинг: 4.2/5 |
Categories
| Мои статьи [19] |
| Онкогинекология [10] |
Форма входа
Категории раздела
| Мои статьи [19] |
| Онкогинекология [10] |
Поиск
Наш опрос
| Copyright Smirnova T.L. © 2026 |
| Сайт управляется системой uCoz |